Comme promis, je commence les résumés commentés de certains articles choisis. Le premier article du « Book Club 2018 » est celui de l’équipe d’Annina Schmid.

J’ai choisi cet article car j’aime bien la synchronicité des évènements : Philip Moulaert , ancien assistant et ami de Bob Elvey, m’a passé le flambeau cette année pour les séminaires en France d’approche neurodynamique. Et le premier séminaire que j’organise commence en Mars de cette année, avec un elearning en neurosciences inclus disponible en ligne au mois de février.
Cet article, tout frais de ce mois-ci, tombe à pic car il reprend tous les points abordés de l’approche neurodynamique léguée par Bob Elvey, que nous aborderons.
Au travers le résumé de celui ci, je vous donne 5 conseils pour approcher les douleurs irradiantes avec ou sans neuropathies un peu différemment des approches classiques.
Avant de résumer cet article, je précise que je suis fan des travaux d’A. Schmid, non seulement car elle publie dans mon champ d’expertise clinique et de recherche (les douleurs neuropathiques et neurogéniques) et j’avoue que ces travaux confirment souvent mes biais, j’ai d’ailleurs suivi ses formations avec l’agence epb.
Pour cette raison, j’invite les experts en neurodynamique à lire l’article en entier, d’abord car il est complet et surtout pour aussi se faire leur propre opinion.
Cet article aborde la prise en charge des atteintes neuropathiques par compression :
Notre approche diagnostique et thérapeutique souvent empirique, s’est construite sur une vision biomédicale et biomécanique de la douleur des nerfs. Cet article challenge certaines croyances actuelles avec les données des neurosciences cliniques.
Point numéro 1 : La distibution de la douleur en dehors des dermatomes ou des territoires sensitifs doit être considérée comme la norme et non comme l’exception, elle ne peut pas exclure l’absence d’une neuropathie.
Il est démontré par plusieurs travaux que les symptômes de douleur neuropathique ne suivent pas toujours des trajets précis en suivants soit un schéma électrique de racine nerveuse ou encore sur un dermatome précis. Plusieurs raisons à cela :
- L’atteinte d’un nerf entraine une réponse neuroinflammatoire à plusieurs endroits du système nerveux (le ganglion de la racine dorsale réagit, mais aussi cellules gliales de la corne postérieure de la moelle)
- La variabilité de chevauchements des territoires nerveux et le fait que d’autres structures plus profondes puissent êtres impliquées (sclérotomes, myotomes, dynatomes…)
- Ces mécanismes neurophysiologiques expliquent pourquoi les symptômes peuvent non seulement se diffuser à plusieurs endroit d’un membre sous la même dépendance d’une racine. Annina donne l’exemple dans son séminaire d’un syndrôme du canal tarsien qui comprime le nerf tibial peut créer une neuroinflammation du ganglion de la racine dorsale L4 qui elle même se distribue dans plusieurs nerfs (fibulaire, saphène etc…) et peut donner des douleurs radiculaires projetées dans d’autres territoires que celui du nerf tibial !!
- D’autre part la neuroinflammation médullaire peut atteindre l’autre côté
Et dans ce sens , on comprend pourquoi 2/3 des patients présentant un syndrome du canal carpien ne suivent pas le schéma classique et décrivent des symptômes en dehors de ces territoires (Calliendro et al 2006, Murphy et al 2009) et de temps en temps, sur la main controlatérale à la compression.
NDLA 1 : De la même façon dans une ancienne étude (Slipman 1998) chez des patients présentants des névralgies cervicobrachiales devant bénéficier d’une infiltration sous contrôle radiologique, une stimulation mécanique de chaque racine rapportait des douleurs ne correspondant pas au dermatomes (ils ont appelés cela dynatomes).

NDLA 2 : Dans une une étude similaire plus récente (Furman et al 2019) chez des patients présentant des douleurs radiculaire lombosacrées, devant bénéficier d’infiltration épidurales transforaminales, ont été enregistré à plusieurs moment de l’infiltration les douleurs rapportées par les patients. Au membre inférieur les dynatomes ne correspondent pas aux dermatomes, et un certain nombre de racines inflammées étaient asymptomatiques.

La figure ci-dessus (traduite et résumée de Furman et al 2018) représente les endroits des douleurs rapportées durant les différents moments de la procédure d’infiltration des nerfs spinaux inflammés.
CONSEIL N°1 : Soyez vigilant , ce n’est pas parce qu’un trajet ne suit pas un dermatome précis ni un territoire précis que l’on peut écarter une neuropathie par compression ou par sténose. Un examen neurologique standard avec les tests de provocation de douleur doit être exécutés devant toute douleur irradiante ou tout symptôme neurologique.
Point numéro 2 : L’examen neurologique standard doit inclure une analyse des fibres de petits calibres (fibres Aδ et C), autrement dit, il est insuffisant d’appuyer son examen neurologique sur les l’analyse des grosses fibres (Aα ou A β)
Jusqu’à présent l’EMG, la prise de réflexe, et la sensibilité épicritique sont considérés comme le gold standard de l’examen neurologique standard. Pour autant 25 % des patients atteints de neuropathies (par exemple Syndrôme du Canal Carpien) ne présentent aucun signes à ces examens.
En fait ces examens n’intéressent que 20% des fibres qui constituent un nerf périphérique (Aα ou A β).
Les études récentes montrent que si les grosses fibres se démyelinisent, elle restent souvent intactes lors d’une neuropathie débutante (Schmid 2013) alors que les petites fibres sont atteitnes très rapidements : les travaux d’A . Schmid (Schmid et al 2014) démontrent qu’une atteinte des une des fibres de petits calibres (mesurée par la perte à la biopsie sous cutanée et par le seuil de détection thermique altéré) sont précurseurs de l’atteintes des grosses fibres.
Pour investiguer les fibres Aδ et C, en clinique, il faut un Quantitative Sensory Testing (pour les seuils thermiques) et le pinprick.
CONSEIL N°2 : Si le QST coûte un bras, on peut très facilement ajouter à l’examen un cluster valide et peu couteux incluant le pinprick (neuropen ou roulette de wartenberg) et des pièces chaudes/froides pour les seuils de T°C (ou un Tip-Therm).
Points numéro 3 : La valeur et les pièges des tests neurodynamiques
Les tests neurodynamiques ont été introduit historiquement par Robert Elvey, puis ont suivi Butler et Schaclock.
Ceux-ci ont suggérés au début, que ces tests étaient des tests diagnostiquant un désordre neural du à une tension anormale du nerf. Ils en ont concluent que c’étaitent des tests de mise en tension neural. En dépit d’études existantes certains ont continué à véhiculer la notion et le nom de tests de tension neural.
NDLA 3 : Pour plus d’explications sur l’histoire de cette approche voir la note de bas de page en italique *
Depuis la nomenclature a évolué et on parle de test de provocation neural (et non de tension) ou de tests neurodynamiques, malheureusment la nomenclature n’est pas uniformisée et laisse des confusions dans le monde médical.
L’auteur précise donc que ce sont uniquement des tests de mécanosensitivité.
Et même si ils ont fait l’objet d’étude de validité :
- La reproduction des symptômes et la différentiation de l’atteinte structurelle doit être bien différenciée pour avoir un test positif (Nee et al 2012)
- Leur performance clinique est mis en doute sur le diagnostic des neuropathies,
- A eux seuls ils ne suffisent pas pour poser un diagnostic de neuropathie (car ils ne test pas la fonction nerveuse) (Baselgsia 2017)
- Les tests neurodynamiques négatifs n’excluent pas la neuropathie (il existent plusieurs études montrant un nombre importants de faux négatifs)
- Mais surtout ils doivent être pris en compte dans un examen complet avec des mouvements actifs qui mettent en évidence la protection du tissu neural (Hall et Elvey 1999)
A. Schmid distingue bien les douleurs neuropathiques de la mécanosensitivité : de nombreuses études montrent une présence de mécanosensitivié sans lésion nerveuse.
NDLA 4 : On revient ici à la vieille définition de l’IASP qui distinguait les termes de douleur neurogénique (mécanosensitivité) et douleur neuropathiques (lésion ou maladie du nerf).
Et donc elle classe la sensibilisation nerveuse périphérique (mécanosensitivité) comme une douleur nociceptive véhiculée par les nervi nervorum.
Ceci étant on peut aussi avoir de la mécanosensitivité lors d’une douleur neuropathique (mécanosensitivité axonale).
NDLA 5 : Les études sur la mécanosensitivité (Dilley et Bove 2008) on été fait au début sur de la mécanosensitivité axonale, et précisent que l’on fait pas la différence entre mécanosensivité axonale et celle véhiculée par les nervi nervorum. Le diagnostic de douleur neuropathique se dépiste grâce à certains questionnaires comme le DN4 ou le PDQ.
CONSEIL N° 3 : 4 points importants à retenir
- Les tests neurodynamiques testent uniquement la mécanosensitivité, utilisez les dans ce sens ;
- Ce n’est pas parce qu’ils sont négatifs que l’on peut écarter une neuropathie, l’examen neurologique complet permet de le dire;
- Les signes de mécanosensitivité ne veulent pas dire qu’il y a forcément une douleur neuropathique (l’algorithme de Shafer et al 2009 en fin d’article permet de mieux orienter son diagnostic).
- En cas de neuropathie sévère ces tests peuvent être négatifs (car disparition de leur petites fibres nociceptives) !!!
Point numéro 4 : L’approche de traitement neurodynamique va bien au-delà d’une vision biomécanique du tissu neural
Plusieurs revues systématiques ont démontrées le bénéfice et l’efficacité de l’approche neurodynamique dans le traitement des névralgies cervicobrachiales ou des lombosciatalgies (Basson et al 2017)
L’approche thérapeutique s’est construite essentiellement sur des principes biomécaniques.
En effet plusieures études cadavériques et in vivo, semblent montrer que certaines techniques neurodynamiques, en particulier les techniques de « glissement » (sliding), permettent d’améliorer la course longitudinale du nerf par rapport à ses interfaces anatomiques.
Ces effets seraient intéressants notemment dans la prise en charge du Syndrôme du Canal Carpien dans lequel on constate une diminution de l’excursion du nerf médian au cours de sa course.
Ceci-étant, ce gain de course longitudinale n’a pas été observé sur d’autres nerfs. Et à la suite de certaines chirurgies de canal carpiens sévères, l’excursion du nerf n’est pas amélioré alors que les symptômes s’estompent.
Les derniers travaux en neurosciences suggèrent que les effets de la thérapie neurodynamique ont des effets immédiats d’hypoalgésie (Beltran 2015, Beneciuk 2009), et de dispersion de l’œdème endoneural (Gilbert et al 2015, Brown 2011) chez l’être humain. Certaines études animales montrent des effets anti-inflammatoire à distance du site de la lésion (ganglion de la racine dorsale et système nerveux central). La stimulation probable des opioïdes endogènes doit faciliter aussi la réparation nerveuse.
CONSEILS n° 4 : Envisager l’action de votre traitement neuro dynamique avec un prisme neurobiologique et non biomécanique : « diminution de la sensibilité du système nerveux, amélioration de sa fonction et du temps de sa réparation ».
Accordez votre accompagnement et votre discours au patient dans cet optique : « votre nerf va guérir, il a eu un gros coup de soleil (si c’est mécanosensitif), nous allons le faire glisser pour l’aider à avoir moins mal »
Point numéro 5 : Même si il existe des processus centraux, si l’atteinte sténotique nerveuse est identifiable et répond au traitement, elle restera le point essentiel de la prise en charge.

Avec l’avènement des neurosciences et la compréhension, nous savons aujourd’hui que dans une atteinte neuropathique, des changements plastiques vont s’oppérer au sein du système nerveux central (Fernandez de la Penas 2009) : sensibilisation centrale, perturbation de la modulation de la douleur (inhibition et facilitation descendante) mais aussi une neuroinflammation médullaire ainsi que de neuroforamen (Albrechts et al 2018) . Ces phénomènes expliquent certaines symptomatologies comme l’hyperalgésie diffuse.
Bien que la sensibilisation centrale explique les douleurs persistantes quand les triggers périphériques sont absentes.
Pour autant dans le cas des atteintes nerveuses périphériques, il est démontré des soulagement immédiats sur des symptômes chroniques d’hyperalgésie diffuse suite à des infiltrations ou chirurgies décompressives.
CONSEIL N°5 : Votre approche thérapeutique même si elle sera baignée dans une approche bio-psycho-sociale doit porter une attention principalement à l’atteinte périphérique si elle est identifiable et qu’elle répond au traitement.
L’algorithme de Shafer et al 2009 (traduit ci-dessous) est très utile pour orienter l’application ou non de l’utilisation des techniques neurodynamiques.

*« Le précurseur de l’approche neurodynamique est Robert Elvey qui publia le premier article sur la prise en charge et la mobilisation neurodynamique en 1986.
En 1998 Robert Elvey avec Max Zusman et Toby Hall, reviennent sur leurs erreurs, et publient dans Manual Therapy un article intitulé : « Adverse mechanical tension in the nervous system? » démontrant que c’était une ineptie neurophysiologique d’étirer un nerf mécanosensitif ou pathologique et préconisent de se focaliser sur les processus et les réactions neurophysiologiques impliquées dans la symptomatologie.
Le problème c’est que parallèlement Schaclock 1995 et de Butler 1991 ont fondé leur techniques sur modèle de traitement biomédical de la douleur sous couvert d’étirements nerveux utilisant une biomécanique basée entre autre sur les travaux de Louis (un français) et de Breig qui avaient étudié la biomécanique nerveuses sur des cadavres.
Butler est enseignant (et non un praticien), Schacklock a une pratique clinique hospitalière , au début ses protocoles étaient compliqués, interminables et absolument pas validés cliniquement. Il faut aussi rappeler que dans leur protocoles étaient décrits des techniques d’étirement. L’essor commercial de leurs techniques a inondé le monde de la thérapie manuelle alors que leur modèle était faux et c’est encore celui ci que l’on trouve un peu partout dans le monde de la physiothérapie.
Depuis Butler a changé radicalement son discours et dit même regretter l’écriture de ses premiers livres (Mobilisation of the Nervous System et Sensitisation of the Nervous system). Mickael Schaclock a lui aussi adapté son discours, même si il reste très mécaniste et biomédical.
L’approche de Robert Elvey et de son équipe en a été tout autre, c’est une approche basée sur les mécanismes neurophysiologiques impliqués. Elle a été nourrit par beaucoup de publications : Toby Hall, Axel Schafer, Mickael Coppieters, Andrew Dilley, Jane Greening, Peter O’Sullivan…Ils ont tous une approche physiologique et non biomécanique. Ce courant de chercheurs est à l’origine des classifications basées sur les mécanismes et les cadres de raisonnement clinique multidimensionnel incluant les facteurs bio-psycho-sociaux, les tests neurodynamiques, l’évaluation des mécanismes neurophysiologiques, l’analyse du contrôle moteur … »
Partie 1 :
Caliandro P, La Torre G, Aprile I, et al. Distribuion of paresthesias in carpal tunnel syndrome reflects the degree of nerve damage at wrist. Clin Neurophysiol. 2006;117:228-231. https://doi. org/10.1016/j.clinph.2005.09.001
Murphy DR, Hurwitz EL, Gerrard JK, Clary R. Pain patterns and descriptions in patients with radicular pain: does the pain necessarily follow a specific dermatome? Chiropr Osteopat. 2009;17:9. https://doi.org/10.1186/1746-1340-17-9
Slipman et al. Symptom Provocation of Fluoroscopically Guided Cervical Nerve Root Stimulation: Are Dynatomal Maps Identical to Dermatomal Maps? Spine. 1998;23: 2235-42.
Michael B. Furman, Stephen C. Johnson, Induced lumbosacral radicular symptom referral patterns: A descriptive study, The Spine Journal (2018), https://doi.org/10.1016/j.spinee.2018.05.029.
Partie 2 :
Schmid AB, Bland JD, Bhat MA, Bennett DL. The relationship of nerve fibre pathology to sensory function in entrapment neuropathy. Brain. 2014;137:3186-3199. https://doi.org/10.1093/ brain/awu288
Schmid AB, Coppieters MW, Ruitenberg MJ, McLachlan EM. Local and remote immune-mediated in ammation after mild peripheral nerve compression in rats. J Neuropathol Exp Neurol. 2013;72:662-680. https://doi.org/10.1097/ NEN.0b013e318298de5b
Partie 3 :
Baselgia LT, Bennett DL, Silbiger RM, Schmid AB. Negative neurodynamic tests do not exclude neural dysfunction in patients with entrapment neuropathies. Arch Phys Med Rehabil. 2017;98:480-486. https://doi.org/10.1016/j.apmr.2016.06.019
Dilley A et Bove G. Disruption of axoplasmic transport induces mechanica sensitivity in intact rat C-fibre nociceptor axons. J Physiol 586.2 (2008) pp 593–604
Nee RJ, Jull GA, Vicenzino B, Coppieters MW. The validity of upper-limb neurodynamic tests for detecting peripheral neuropathic pain. J Orthop Sports Phys Ther. 2012;42:413-424. https://doi. org/10.2519/jospt.2012.3988
Hall TM, Elvey RL. Nerve trunk pain: physical diagnosis and treatment. Man Ther. 1999;4:63-73. https://doi.org/10.1054/math.1999.0172
Partie 4 :
Basson A, Olivier B, Ellis R, Coppieters M, Stew- art A, Mudzi W. The effectiveness of neural mobilization for neuromusculoskeletal conditions: a systematic review and meta-analysis. J Orthop Sports Phys Ther. 2017;47:593-615. https://doi. org/10.2519/jospt.2017.7117
Beltran-Alacreu H, Jiménez-Sanz L, Fernández Carnero J, La Touche R. Comparison of hypoalgesic effects of neural stretching vs neural gliding: a randomized controlled trial. J Manipulative Physiol Ther. 2015;38:644-652. https://doi. org/10.1016/j.jmpt.2015.09.002
Beneciuk JM, Bishop MD, George SZ. E ects of upper extremity neural mobilization on thermal pain sensitivity: a sham-controlled study in asymptomatic participants. J Orthop Sports Phys Ther. 2009;39:428-438. https://doi.org/10.2519/ jospt.2009.2954
Brown CL, Gilbert KK, Brismee JM, Sizer PS, James CR, Smith MP. The effects of neurodynamic mobilization on uid dispersion within the tibial nerve at the ankle: an unembalmed cadaveric study. J Man Manip Ther. 2011;19:26-34. https:// doi.org/10.1179/2042618610Y.0000000003
Gilbert KK, Smith MP, Sobczak S, James CR, Sizer PS, Brismée JM. Effects of lower limb neurodynamic mobilization on intraneural fluid dispersion of the fourth lumbar nerve root: an unembalmed cadaveric investigation. J Man Ma- nip Ther. 2015;23:239-245. https://doi.org/10.117 9/2042618615Y.0000000009
Partie 5 :
Fernández-de-las-Peñas C, de la Llave-Rincón AI, Fernández-Carnero J, Cuadrado ML, Arendt- Nielsen L, Pareja JA. Bilateral widespread mechanical pain sensitivity in carpal tunnel syndrome: evidence of central processing in unilateral neuropathy. Brain. 2009;132:1472-1479.
Albrechts D et al . Neuroinflammation of the spinal cord and nerve roots in chronic radicular pain patients. Pain. 2018; 159 : 968–977.
Partie en italique :
Butler D S 1991 Mobilisation of the Nervous System. Churchill Livingstone, London
Butler D 2001 Sensitisation of the Nervous system. Noi group Publication.
Elvey R. Treatment of Arm Pain with abnormal brachial plexus tension. The Australian Journal 1986 ; 32(4) : 225-230.
Hall T, Zusman M, Elvey R. Adverse mechanical tension in the nervous system? Analysis of straight leg raiseManual Therapy (1998) 3(3), 140-146
Shacklock M. Neurodynamics. Physiotherapy 1995 ; 81(1) :9-16s
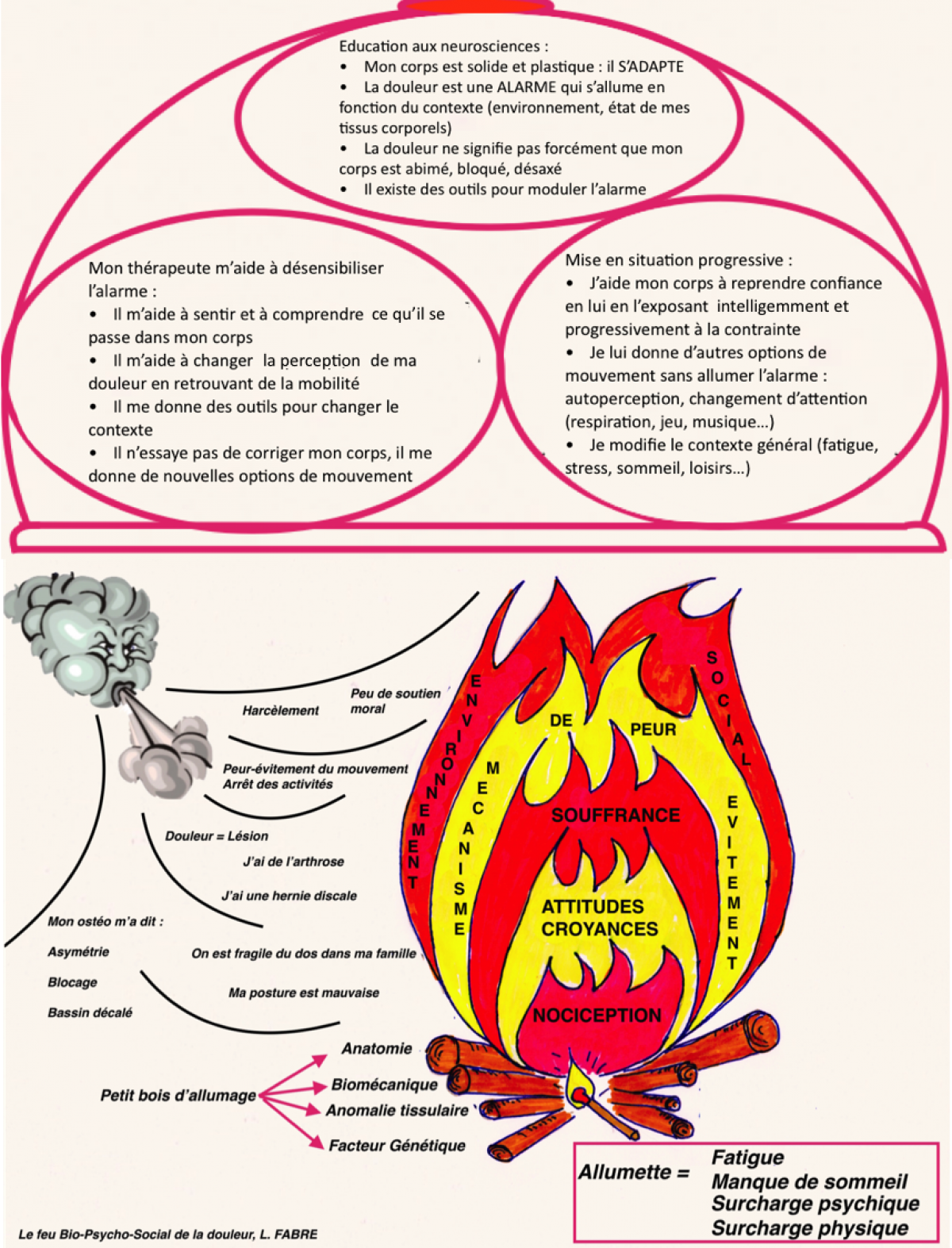
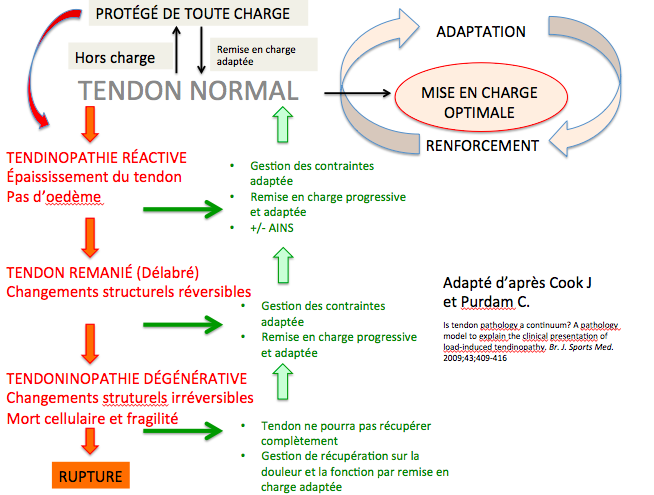







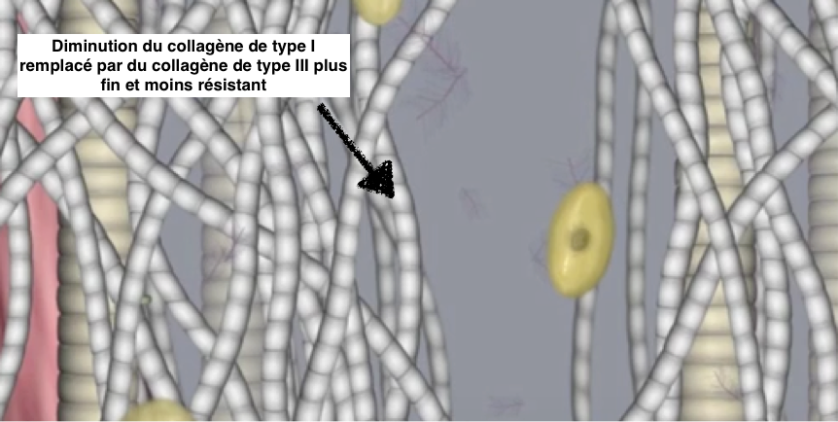



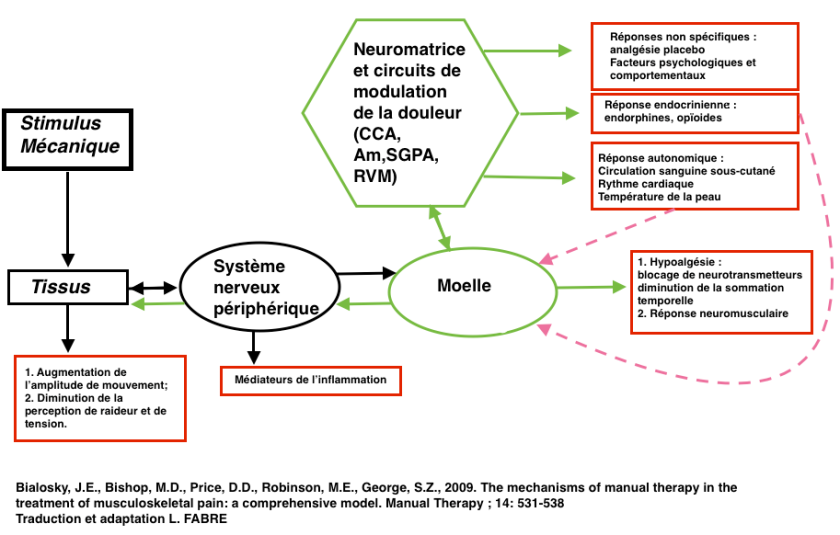
 Voici en conclusion les mots de Louis Gifford :
Voici en conclusion les mots de Louis Gifford :









