« Il n’y a aucun doute sur le fait qu’il se passe des choses lors d’une manipulation et que l’on se sente mieux après.
C’est bien de théoriser sur l’effet physiologique des manipulations
Mais quand nous avons une quantité énorme de preuves qui réfutent le mécanisme ou la justification des manipulations, il serait peut-être judicieux d’arrêter de véhiculer ces théories.
Cela ne veut pas dire qu’il faut arrêter de manipuler, cela veut juste dire qu’il faut explorer d’autres pistes expliquant les mécanismes de ces effets. »
Dr. Gregory Lehman
Cet article de blog est un résumé commenté de ces 3 articles dont je vous recommande très chaudement la lecture :
- Fryer (2017) Integrating osteopathic approaches based on biopsychosocial therapeutic mechanisms. Part 1: The mechanisms. IJOM
- Fryer (2017) Integrating osteopathic approaches based on biopsychosocial therapeutic mechanisms. Part 2: Clinical Approach. IJOM
- Pelletier (2018) Nociception, pain, neuroplasticity and the practice of Osteopathic Manipulative Medicine. IJOM
Le billet de blog s’organisera de la façon suivante :
- Les problèmes du modèle de causalité linéaire structurel biomécanique dans la prise en charge de la douleur ;
- Les mécanismes bio-psycho-sociaux de la douleur ;
- Les potentiels mécanismes thérapeutiques de la Thérapie Manuelle Ostéopathique ;
- Proposition d’une approche clinique qui permettrait d’intégrer la manipulation dans un modèle BPS.
La thérapie manuelle en général, a construit par tradition, sa compréhension des troubles musculosqueletiques, sur un paradigme « pathologico-biomécanico-structurel » de causalité linéaire entre : Structure défaillante –> Douleur.
L’ostéopathie plus particulièrement possède cet héritage biomédical en ayant développé le traitement manipulatif ostéopathique sur un modèle biomécanique. En 1891, quand A.T Still nommait officiellement l’ostéopathie cette « nouvelle science de la santé » il déclarait ce même jour que “Plusieurs maladies incurables par la médecine, sont causées par une dyslocation complète ou partielle des os du cou, du thorax, de la colonne ou des membres…et ne seront sérieusement soignés qu’une fois les os faisant défauts seraient ajustés ».(1)
Et bien que l’ostéopathie ait été nourrie dès le début d’une vision spinoziste de l’être humain (le corps est une unité physiologique corps-âme-esprit), les ostéopathes sont restés « bloqués » dans ce paradigme de causalité linéraire : « Pour soigner le patient de sa pathologie, il faut trouver la CAUSE (trouver et corriger la lésion primaire/dysfonction somatique) »

Et les textes ostéopathiques décrivent très bien les techniques manipulatives en terme biomécanique perturbé ou de perte de mouvement aussi bien pour le squelette axial ou appendiculaire (2-4) mais aussi pour les articulations du crâne (5-6).
Et nous savons très bien expliquer la douleur d’une personne avec des termes pathologiques et biomécaniques, mais beaucoup moins avec des explications neurophysiologiques ou bien psychosociales.
- Les problèmes du modèle biomédical de causalité linéaire structurel biomécanique dans la prise en charge de la douleur.
On sait maintenant depuis plus de 15 ans que les traitements qui s’appuient sur un modèle biomédical (trouver la cause pour traiter le problème) échouent tous, que ce soit pour décrire, prédire ou traiter les troubles musculosqueletiques chroniques (7)
En 2011, dans son article « La chute du modèle Posturo-Structuro-Biomécanique (PSB) » E.Lederman (8) démontrait après avoir fait une revue des différentes publications sur le sujet que :
- Les asymétries et autres « imperfections » mécaniques ou de contrôle moteur étaient la normalité et non la pathologie ;
- Que l’anatomopathologie ne déterminait pas la symptomatologie ;
- Qu’il n’y avait pas de relation entre des facteurs PSB préexistant et la lombalgie ;
- Que la correction de ces facteurs PSB n’améliorait pas la prise en charge de la lombalgie ;
- Que ces conclusions pouvaient se généraliser à tous les troubles musculosqueletiques.
Et depuis les 10 dernières années toutes les publications dans la recherche ont confirmé les conclusions avant-gardistes de Lederman : les « anomalies » structurelles, les « dysfonctions » mécaniques n’expliquent pas la douleur (pour la tonne de références voir le post La douleur n’est pas synonyme de lésion tissulaire), d’un point de vue épidémiologique elles ne sont ni associées à la douleur, ni à la santé, ni ne prédisent l’apparition de la douleur (9), et la « correction » de ces « dysfonctions » n’apporte pas plus d’amélioration qu’un placebo (10).
G. Fryer dans un récent article intitulé « La dysfonction somatique : une énigme ostéopathique » conclue que : « Même si le concept de dysfonction somatique peut avoir une utilité en tant que modèle pour interpréter les signes diagnostiques palpatoires et aider le raisonnement clinique pour un traitement manipulatif (…) son utilisation comme outil diagnostique dans le milieu de la pratique devrait être abandonnée. » (11)
En définitive, lorsque le traitement ne cherche qu’à normaliser les facteurs tissulaires dans la prise en charge de la douleur, il ne se limite qu’à une seule composante biologique de la douleur. Or ces facteurs biologiques interagissent avec une multitude de facteurs psycho-sociaux.
C’est pour cela que le modèle biopsychosocial (BPS) intègre donc au sein du modèle biomédical (BM), les facteurs psychologiques et les interactions sociales.
Pour l’instant bien que le modèle BPS offre des résultats modérés dans le traitement de la douleur chronique (12-13), c’est ce modèle qui nous donne les meilleurs facteurs prédictifs (14) de passage à la chronicité et les meilleurs facteurs pronostics de l’évolution de la douleur (15) .
Et en dépit de toutes ces découvertes BPS, les patients comme les praticiens de santé continuent de concevoir la douleur sous un aspect BM (7).
- Les mécanismes bio-psycho-sociaux de la douleur
2.1 Le codage prédictif et le modèle de l’organisme mature (16-17-18)
Dans n’importe quel contexte de blessure, avant même que nos nocicepteurs soient stimulés, afin d’économiser du temps, le système nerveux établi des scenarii possibles.
Pour cela il fait une prédiction à priori sur ce qui pourrait se passer à postériori dans nos tissus en prenant en compte le contexte environnemental (psychosocial).

Ensuite le stimulus est comparé à différents endroits du système nerveux (périphérique et central) avec la prédiction.

Après comparaison et analyse de l’erreur de prédiction entre le scenario prédit et les entrées sensorielles , la douleur émergera comme réponse la plus cohérente pour nous inviter à modifier notre comportement et notre contexte physiologique.

C’est pour cela que si vous vous fracturez la cheville en jouant au foot sur une plage en été, vous ferez non seulement l’expérience d’une douleur différente que si vous êtes seul dans les montagnes rocheuses en train d’essayer d’échapper à un grizzli, mais surtout votre comportement ne sera pas tout à fait le même.
Maintenant si la douleur nociceptive aigüe (impliquant l’activation des nocicepteurs) et la douleur persistante nociplastique, partagent des mécanismes communs, ils ne sont pas mis en jeu de la même façon, et il existe des changements neurophysiologiques notables.
2.2 Mécanismes de douleur nociceptive :
Dans la douleur nociceptive aigüe à la suite d’une blessure (ou inflammation), l’activation des nocicepteurs va participer à l’inflammation neurogénique dans les tissus (sensibilisation périphérique). Celle-ci permet de protéger la zone blessée le temps de la réparation tissulaire. Pendant cette période la corne dorsale de la moelle crée un phénomène de renforcement synaptique pour amplifier la zone de protection autour de la blessure (sensibilisation centrale). L’expérience multidimensionnelle de la douleur active des aires corticales : les aires sensori-discriminatives qui gèrent la localisation, le type et l’intensité et les aires cognitivo-affectivo-motivationelles qui gèrent l’expérience émotionnelle et désagréable ainsi que le comportement par rapport à la douleur (figure ci-dessous).

Traduit et modifié de R. Pelletier et al. 2018 / International Journal of Osteopathic Medicine
En fonction de l’analyse prédite de la situation, le cerveau fait émerger une réponse cohérente qui invite l’être humain à modifier sa physiologie et son contexte par rapport à cette blessure. C’est l’expérience de la douleur qui peut être modulée par différents contextes biologiques (fatigue, sommeil immunité…) et psychosociaux (environnements, stress, peur, dépression, colère…)
Une fois la blessure guérie, les phénomènes de sensibilisation centrale et périphérique disparaissent et la vie reprend son cours.
De temps en temps, certains phénomènes biologiques restent en place (facilitation descendante, sensibilisation centrale, réorganisation corticale…) pour plusieurs raisons : génétiques, contextuels, psychologique, sociales…Et c’est là que la douleur persistante s’installe.
Mécanismes de douleur nociplastique :

Traduit et modifié de R. Pelletier et al. 2018 / International Journal of Osteopathic Medicine
Dans la douleur nociplastique on voit que le système nerveux modifie son organisation (figure ci-dessus) :
Au niveau de la moelle le renforcement synaptique s’amplifie et des changements structurels s’opèrent au niveau de la corne dorsale de la moelle, diminuant les seuils d’excitabilité des neurones.
Au niveau du tronc cérébral, le mode d’inhibition descendante glisse vers un mode de facilitation descendante de la nociception
Au niveau cortical les aires sensori-discriminatives qui sont normalement plus actives dans la douleur nociceptive aigüe, deviennent moins actives et se flouttent (amnésie sensori-motrice) et le cerveau active plus les aires cognitivo-affectivo-motivationelles impliqués dans la douleur. Le système nerveux autonome (SNA) est impliqué dans le developpement et le maintient des douleurs persistantes. Dans les douleurs persistantes lombaires ou cervicales (37-38) il existe un déséquilibre du SNA: les patients se présentent avec une augmentation de l’activité sympathique et une diminution de l’activité parasympathique.
Les signes de douleur nociceptive et de douleur nociplastique ne sont pas les mêmes car le système nerveux n’est pas sensibilisé de la même façon (19), dans la douleur nociplastique, il y aura de l’hyperalgésie et allodynie secondaire, c’est à dire une réponse douloureuse à la stimulation non nociceptive. Et ces changements du système nerveux devenant persistants, peuvent poser des problèmes majeurs aux patients et aux ostéopathes, surtout si les deux sont convaincus que la source des symptômes est due à une lésion tissulaire qui nécessite un traitement biomécanique.
- Les potentiels mécanismes thérapeutiques de la TMO
Les traitements manuels ostéopathiques peuvent influencer une multitude de facteurs biologiques et psychosociaux pour aider les patients souffrant de douleur nociceptive ou nociplastique. Eyal Lederman (20) décrit les effets du traitement ostéopathique comme se produisant sur trois niveaux : tissulaire, neurologique et psychologique.
Au niveau tissulaire, les données montrent les effets suivants de la thérapie manuelle :
D’un point de vue tissulaire :
- Augmentation de l’amplitude globale et inter-segmentaire à court terme (probablement due à une réponse neurophysiologique) ;
- Changement transitoire de la pression intra-articulaire (phénomène de cavitation/tribonucléation)
- Pas de correction de la posture ;
- Pas de changement des propriétés de viscoélasticité tissulaire (muscles, fasciae, ligaments) ;
- Pas de modification biomécanique positionnelle articulaire.
G.Fryer fait justement remarquer dans sa revue (21) des effets physiologiques que l’on a beaucoup trop mis l’emphase sur des effets biomécaniques tissulaires de la thérapie manuelle alors que les données expérimentales semblent contredire ces hypothèses.
D’autant plus que la littérature montre pour l’instant que ces éléments tissulaires anatomique-biomécaniques ne sont peu ou pas impliqués dans la douleur.
D’un point de vue biologique : aide à la réparation tissulaire
- Diminution des cytokines pro-inflammatoires ;
- Aide à la réorganisation des fibroblastes par mécanotransduction ;
- Amélioration du drainage lymphatique et de la réponse immunitaire.
Les données expérimentales ne sont pas encore assez solides pour affirmer ces effets mais certaines études en cours sont prometteuses.
Effets neurophysiologiques à court terme (21-22-23-24-25-26) :
- Modulation de la douleur ;
- Diminution de la sensibilité à la pression ;
- Diminution de la perception de raideur et de tension ;
- Diminution de la mécanosensibilité neurale ;
- Modification du système nerveux autonomes non spécifique de l’endroit manipulé : les manipulations et mobilisation rachidiennes auraient un effet sympatico excitateur, le TMO, les manipulations douces et cranienne…un effet parasympathique ;
En sachant qu’en condition expérimentale les manipulations sont aussi efficaces sur la douleur sans avoir besoin :
- D’être spécifique de l’endroit manipulé ;
- De choisir la technique ;
- De respecter la biomécanique de la zone ;
- De faire un effet de cavitation ;
- D’être effectué par un praticien expert certifié avec des années d’expériences. (Rassurez-vous étudiants néophytes, vos mains font autant de bien que celles de vos profs !!!)
Les auteurs des différentes revues, concernant les effets sur la sensibilité et la douleur, concluent tous que les mécanismes mis en jeu, s’expliqueraient par des effets non spécifiques impliquant les aires cognitivo-affectivo-motivationnelles et le tronc cérébral (Analgésie placebo, inhibition descendante, diminution de la sommation temporelle…).
D’un point de vue neurophysiologique sur la neuroplasticité
On sait que chez les patients lombalgiques et cevicalgiques chroniques, sont associés des pertes de contrôle moteur, des troubles de la proprioception ainsi qu’une perte de discrimination. Cette amnésie sensori-motrice est visible au niveau du système central et se traduit par un « flouttage des cartes corticales » à l’IRM fonctionnel (voir le post sur l’autoperception)
Cliniquement les manipulations améliorent l’intégration sensorimotrice
- Amélioration de la proprioception
- Amélioration du contrôle moteur
Des études expérimentales (28-29-30-31-32) semblent confirmer électrophysiologiquement ces résultats cliniques : diminution de l’excitabilité du cortex moteur, diminution du réflexe H, diminution des potentiels moteurs évoqués, diminution des potentiels somesthésiques évoqués.
D’un point de vue psychosocial (21-22) :
Il s’agit des effets non spécifiques attribués au contexte positif de la prise en charge qui agissent au niveau du cortex préfrontal et les aires limbiques du patient (27).
Chez les patients présentant des douleurs persistantes, une revue systématique (39) a montré que les manipulations ostéopathiques ont une influence sur certains facteurs psychosociaux comme l’anxiété, la peur-évitement, la qualité de vie…
Ces effets non spécifiques sont influencés par le contexte de la consultation, les expériences passées, les attentes, les valeurs, les croyances, la crédibilité du traitement et surtout l’interaction patient-praticien (voir le billet de blog sur comment améliorer l’efficacité de vos techniques manuelles en étant conscient de l’effet placebo).
Le contexte d’application du TMO a un impact sur les résultats du traitement similaire à celui d’autres formes de thérapies complémentaires et alternatives et peut être fragmenté en différents aspects du traitement :
- La réponse du patient à l’observation et à l’évaluation du praticien ;
- L’administration d’un rituel thérapeutique associé au traitement ;
- L’alliance thérapeutique patient-praticien.
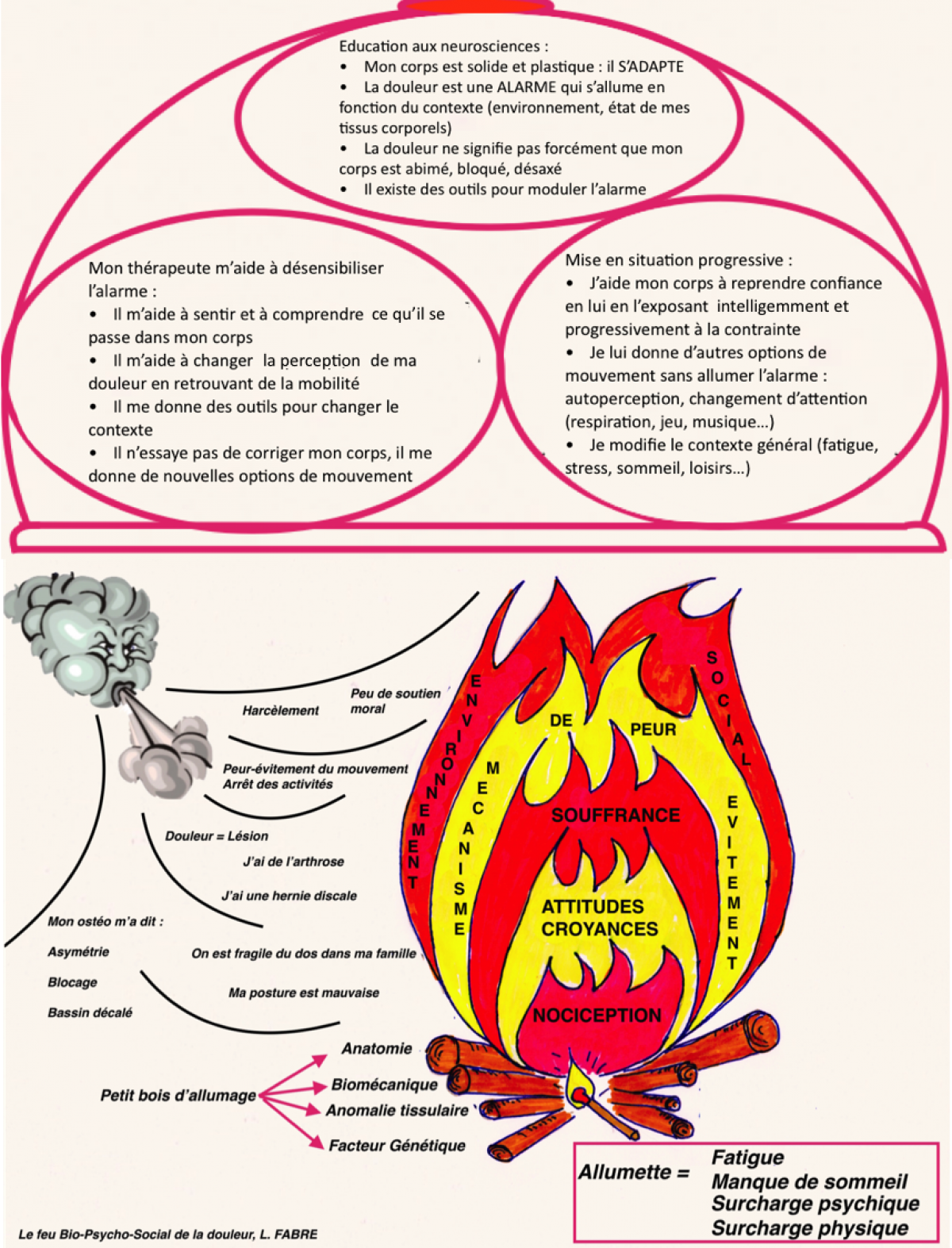
Fryer 2017 et Pelletier 2018, proposent (figure ci-dessous) pour augmenter l’efficacité du TMO et agir sur les aires corticales Cognitivo-Affectivo-Motivationelles de :
- Rassurer et éduquer le patient ;
- Reconceptualiser les croyances et les comportements maladaptatifs ;
- Diminuer la peur et l’anxiété (cibler la kinésiphopie et le catastrophisme) ;
- Redonner confiance au mouvement (certaines études montrent que les patients lombalgique ont moins peur de bouger après avoir été manipulé);
- Encourager le patient à l’activité et l’autonomiser.
 Traduit et modifié par L. Fabre à partir de : R. Pelletier et al. 2018 / Bialosky et al 2009 / Fryer G. 2017
Traduit et modifié par L. Fabre à partir de : R. Pelletier et al. 2018 / Bialosky et al 2009 / Fryer G. 2017
En résumé la Thérapie Manuelle Ostéopathique (figure ci-dessous) par l’intermédiaire d’une stimulation mécanique provoque des réponses majoritairement non spécifiques du système nerveux qui :
- Redonne des options de mouvements (amplitude, neuroplasticité)
- Désensibilise le système nerveux : système nerveux autonome, système nerveux périphérique et système nerveux central
- Redonne confiance au mouvement
- Ne CORRIGE RIEN !!!
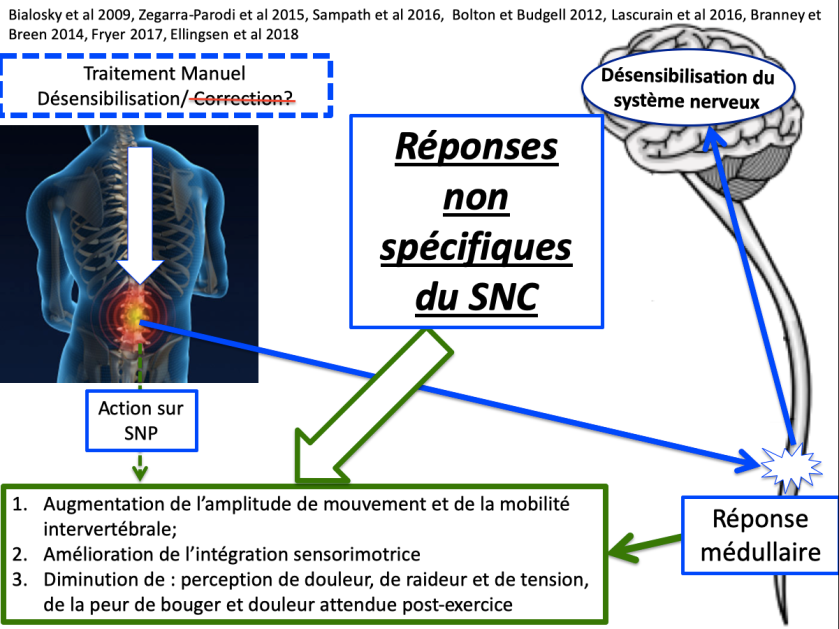
Comment intégrer donc cet outil manipulatif dans un contexte BPS ?
- Approche clinique permettant d’intégrer la manipulation dans un modèle BPS
Dans une conférence dispensée sur le modèle BPS (voir figure ci-dessous), Jerry Draper-Rodi prend l’exemple d’un patient présentant une lombalgie traumatique à la suite d’une entorse rachidienne survenue dans un contexte aigüe. Durant cette phase la blessure tissulaire et l’inflammation expliquent la douleur (première flèche en pointillé).
Si cette douleur persiste, entretenue par une sensibilisation centrale maintenue dans le temps, elle pourra fluctuer et pourra revêtir plus tard les mêmes caractéristiques que lors de sa première apparition (deuxième flèche en pointillé), sauf que la blessure sera guérie.
Dans le premier épisode, les facteurs tissulaires sont impliqués dans la symptomatologie, alors que dans le second épisode ce sont plus les mécanismes neurologiques qui sont en cause et non plus les facteurs tissulaires.
Pour ces deux épisodes de lombalgies qui se ressemblent, alors que les mécanismes biologiques impliqués diffèrent selon les différents types de douleur, comment peut-on justifier d’utiliser les mêmes outils manipulatifs pour traiter le patient selon le même modèle ?
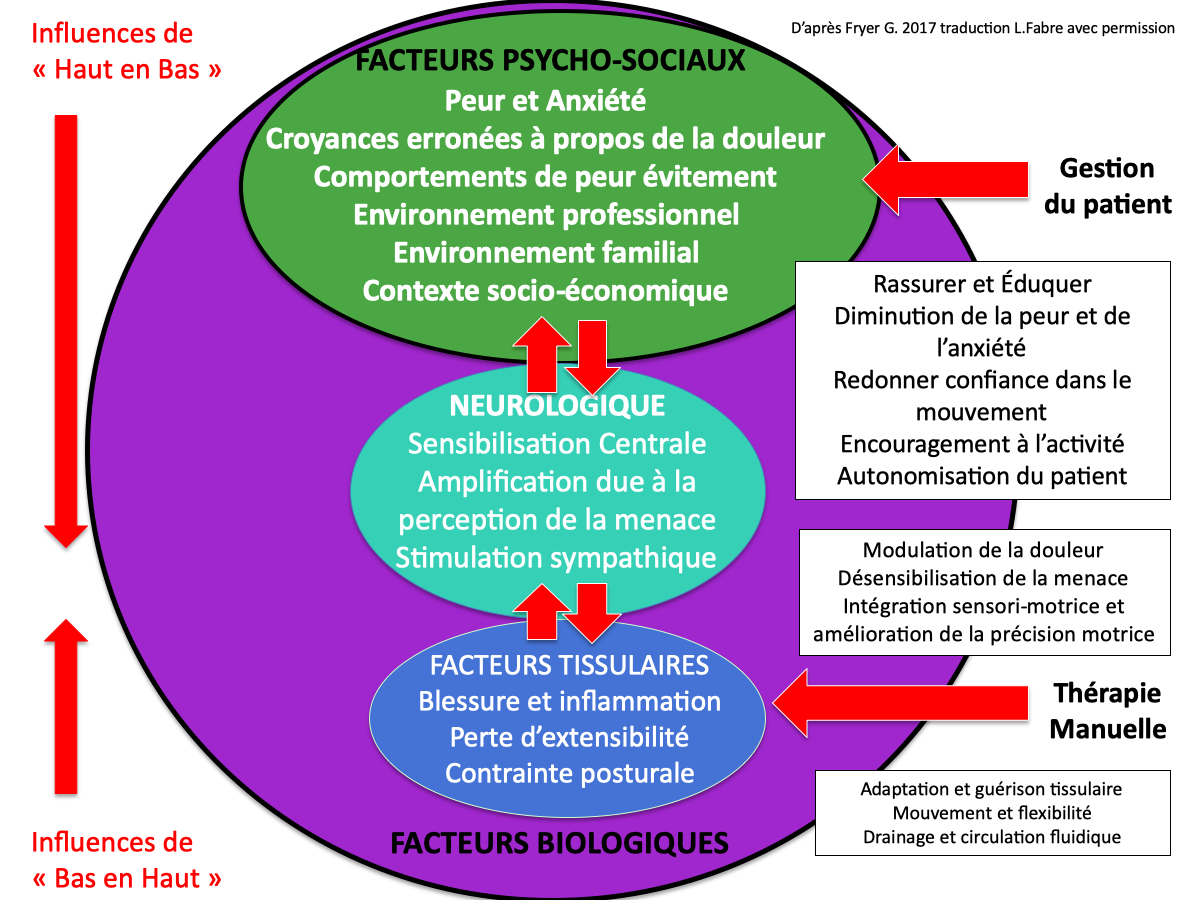
Pour cela Gary Fryer propose une approche clinique intéressante qui tient compte des mécanismes impliqués dans la douleur. Il rappelle tout d’abord les différents mécanismes sur lesquels on peut agir en thérapie manuelle ostéopathique (figue ci-dessous) :

Dans une approche BPS, il est intéressant de reconnaître les différents facteurs de sensibilisation afin de comprendre quels facteurs l’intervention thérapeutique va cibler.
On peut reprendre les différents facteurs biologiques impliqués dans la douleur que l’on peut représenter en : facteurs tissulaires, facteurs neurologiques et facteurs psychosociaux.
Quand les facteurs tissulaires sont sensibilisés (blessure, inflammation, remodelage…) ceux-ci envoient des informations au système nerveux (on parle d’influences « bottum-up » ou ascendantes (de bas en haut) et influencent ainsi les facteurs neurologiques (sensibilisation centrale, activation sympathique, facilitation…).
Ces facteurs neurologiques sont aussi sous influences des facteurs psycho-sociaux (cortex préfrontal : peur, croyances, contexte..), que l’on appelle « top-down » (ou descendantes).
Les facteurs tissulaires influencent aussi les facteurs psychosociaux (de Bas en Haut), et les facteurs psychosociaux influencent les facteurs tissulaires (de Haut en Bas), tout transitant par le système nerveux.
Les données de la littérature nous montrent que dans toute expérience de douleur les influences de Haut en Bas ont souvent plus d’importance que les influences de Bas en Haut.
Et l’ostéopathe pourrait avoir à l’esprit l’intervention thérapeutique en ciblant les différents facteurs :
- Sur les facteurs tissulaires : le effets plausibles d’aide à la réparation tissulaire, au drainage lymphatique et à l’amélioration de l’amplitude articulaire ;
- Sur les facteurs neurologiques les effets de désensibilisation du système nerveux, la modulation de douleur et l’amélioration de l’intégration sensori-motrice ;
- Sur les facteurs psychosociaux : il s’agit la de compétence qui ne relèvent plus uniquement de la thérapie manuelle, mais de compétences communicationnelles concernant la gestion globale d’un patient qui souffre : le rassurer, le guider vers une compréhension de son problème pour lui permettre de se sentir plus fort et plus confiant afin qu’il retrouve de l’autonomie et du mouvement.
En fonction de la situation clinique, l’intervention thérapeutique s’adaptera aux différents mécanismes mis en jeu.
Prise en charge de la douleur nociceptive aigüe :
Les caractéristiques cliniques à forte valeur diagnostique de la douleur nociceptive sont les suivantes (33-34-35) :
- La douleur est localisée (+/- Douleur référée plus proximale que distale) ;
- Elle peut être lié à une lésion tissulaire (blessure, inflammation);
- Il y a une relation cohérente +/- proportionnée (calmant/aggravant) à la mise en charge/décharge des tissus ;
- Il y a une relation cohérente entre la stimulation d’une structure anatomique et la reproduction de la douleur ;
- Il peut y avoir des signes de sensibilisation périphérique : Hyperalgésie/allodynie PRIMAIRE mécanique/thermique ;
Dans la situation d’un patient ayant une présentation clinique de douleur nociceptive aigüe (résumé ci dessous), la thérapie manuelle viserait à aider la réparation tissulaire (en cas de suspicion de blessure) et à désensibiliser les processus nociceptifs le temps de la guérison.
Dans le cas d’une atteinte tissulaire (inflammation, blessure…) la mise en charge et le gain d’amplitude se feront de façon progressive (technique articulaire, étirement, mouvements actifs…) pour s’adapter au niveau de réparation et de remodelage.
Les techniques manuelles passives pourront redonner confiance au mouvement et moduler la douleur.
Combinées avec du rassurement, de l’éducation à la douleur, et de l’encouragement, elles pourront aider le patient à retrouver une activité physique avec des mouvements relachés et fluides.

Prise en charge de la douleur nociplastique chronique :
Voici les signes à forte valeur diagnostique, c’est un mixte du cluster de Smart (4 critères) avec les critères de Nijs (3 critères) qui se recoupent (33-34):
- Expérience de douleur disproportionnée à la nature dutraumatisme, non-mécanique, imprévisible
- La douleur est diffuse (à une région, un membre, un côté ) et/ou en miroir et/ou se déplace et/ou se généralise
- On retrouve des facteurs psychosociauxinadaptés (les croyances qui font flipper, catastrophiser, qui font croire que l’on est fragile, les émotions négatives (dépression, colère, peur), la faible autoefficacité)
- On retrouve des signes Allodynie /hyperalgésie secondaire en dehors de la zone segmentaire de la nociception
Dans la situation d’un patient ayant une présentation clinique de douleur nociplastique, l’intervention thérapeutique devrait se focaliser d’abord sur : le rassurement, réduire la peur et l’anxiété, comprendre et recadrer les croyances et comportements maladaptés à la situation clinique, encourager le mouvement, la reprise d’activité et l’autonomie.
La thérapie manuelle passive pourra aider en se focalisant sur : l’aide au mouvement, la modulation de la douleur et l’amélioration sensorimotrice, mais uniquement comme adjuvant de la stratégie principale qui sera la gestion des facteurs psychosociaux.

La Thérapie Manuelle Ostéopathique ne pourra en aucun cas être le seul objectif thérapeutique: le patient n’est pas un objet que l’on corrige à qui on débloque des articulations mais bien un être humain qui souffre avec qui on interagit pour débloquer une situation (métaphore empruntée à Marco Gabutti).
Dans cette situation il sera crucial aussi d’être cohérent avec le message explicatif que l’on peut apporter en thérapie manuelle passive et je vous invite à relire à ce sujet les billets de blog sur « Croyances et Thérapie manuelle » ainsi que celui sur « La prise en charge de la lombalgie » pour comprendre que nos mots sont importants pour soulager leur maux.
Si vous souhaitez comment mieux gérer l’outil manipulatif dans un cadre BPS :
Gary Fryer l’auteur des 2 articles résumés propose des séminaires sur l’intégration des techniques myotensives dans un cadre BPS.
Recherche et Pratique ( Jerry, Marco et moi-même) organisons des séminaires pour mieux comprendre la douleur, et accompagner le patient vers l’autonomie en intégrant le contexte psychologique et social.
Et si vous voulez prendre en charge les douleurs neuropathiques (le seul sujet non traité par les articles de G. Fryer car gestion plus particulière) avec une approche BPS et neurodynamique c’est ici.
- Annual address delivered by A.T. Still D.O. to the students of osteopathy. Weekly Graphic. January 16, 1891.
- P.E. Greenman, Principles of manual medicine, third ed., Lippincott William & Wilkins, Philadelphia, 2003.
- E.L. DiGiovanna, S. Schiowitz, D.J. Dowling, An osteopathic approach to diagnosis and treatment, third ed., Lippincott William & Wilkins, Philadelphia, 2005.
- E.R. Isaacs, M.R. Bookhout, Spinal manipulation, sixth ed., Butterworth – Heinemann, Oxford, 2001.
- Sutherland W. The cranial bowl: a treatise relating to cranial articular mobility, cranial articular lesions and cranial techniques. Mankato: Co FP; 1939.
- Kern P. Cahier d’ostéopathie crânienne. 100 Techniques pour corriger les dysfonctions crâniennes. 2018
- Foster NE, et al. Understanding the process of care for musculoskeletal conditions why a biomedical approach is inadequate. 2003. Br Soc Rheumatology.
- Lederman E. The fall of the postural-structural-biomechanical model in manual and physical therapies: exemplified by lower back pain. J Bodyw Mov Ther 2011;15:131e8.
- Mirtz et al 2009 Chiropractic & Osteopathy 2009,17:13
- Rubinstein SM, et al. Spinal manipulative therapy for chronic low-back pain: an update of a Cochrane review.Spine (Phila Pa 1976) 2011;36(13): E825e46.
- Fryer G, Somatic dysfunction: An osteopathic conundrum, International Journal of Osteopathic Medicine (2016), http://dx.doi.org/10.1016/j.ijosm.2016.02.002
- Pincus T, et al. Twenty-five years with the biopsychosocial model of low back pain-is it time to celebrate? A report from the twelfth international forum for primary care research on low back pain. Spine (Phila Pa 1976) 2013;38(24): 2118e23.
- Vibe Fersum K, O’Sullivan P, Skouen JS, Smith A, Kvåle A. Efficacy of classifica- tion-based cognitive functional therapy in patients with non-specific chronic low back pain: a randomized controlled trial. Eur J Pain. 2013;17:916–928.
- Chou R, Qaseem A, Snow V, Casey D, Cross Jr. JT, Shekelle P, Owens DK. Diagnosis and treatment of low back pain: a joint clinical practice guideline from the American College of Physicians and the American Pain Society [with consumer summary]. Ann Intern Med 2007;147(7):478–91.
- Draper-Rodi J, Vogel S, A. Bishop (2018) Identification of prognostic factors and assessment methods on the evaluation of non-specific low back pain in a biopsychosocial environment: A scoping review. IJOM
- Tabor A. et Burr C. Bayesian Learning Models of Pain: A Call to Action Current Opinion in Behavioral Sciences 2019, 26:54–61
- Geuter et al. Functional dissociation of stimulus intensity encoding and predictive coding of pain in the insula eLife 2017;6:e24770. DOI: 10.7554/eLife.24770
- Gifford LS 2014 Aches and Pain. Cornwall, WordPress.
- J. Nijs, B. Van Houdenhove, R.A.B. Oostendorp, Recognition of central sensitization in patients with musculoskeletal pain: application of pain neurophysiology in manual therapy practice, Man Ther 15 (2010) 135–141.
- E. Lederman, The science and practice of manual therapy, second ed., Elsevier Churchill Livingstone, Edinburgh, 2005.
- Fryer (2017) Integrating osteopathic approaches based on biopsychosocial therapeutic mechanisms. Part 1: The mechanisms. IJOM
- Pelletier (2018) Nociception, pain, neuroplasticity and the practice of Osteopathic Manipulative Medicine. IJOM
- Bialosky, J.E., Bishop, M.D., Price, D.D., Robinson, M.E., George, S.Z., 2009. The mechanisms of manual therapy in the treatment of musculoskeletal pain: a comprehensive model. Manual Therapy ; 14: 531-538
- Coronado RA, Gay CW, Bialosky JE, Carnaby GD, Bishop MD, George SZ. Changes in pain sensitivity following spinal manipulation: a systematic review and meta-analysis. J Electromyogr Kinesiol 2012;22:752-767.
- Lascurain et al 2016. Mechanism of Action of Spinal Mobilizations A Systematic Review. SPINE Volume 41, Number 2, pp 159–172
- Honoré et al. The regional effect of spinal manipulation on the pressure pain threshold in asymptomatic subjects: a systematic literature review Chiropractic & Manual Therapies (2018) 26:11
- Benedetti F, et al. Neurobiological mechanisms of the placebo effect. J Neurosci 2005;25(45):10390e402.
- Haavik-Taylor, B. Murphy / Clinical Neurophysiology 118 (2007) 391–402
- Fryer G, Pearce AJ. Journal of Manipulative and Physiological Therapeutics. 2012;35(2):86-93.
- Fryer G, Pearce AJ.. J Bodyw Mov Ther. 2013;17(4):440-447.
- Palmgren PJ, Sandstrom PJ, Lundqvist FJ, Heikkila H. J Manipulative Physiol Ther. 2006;29(2):100-106
- Gay CW et al. J Manipulative Physiol Ther 2014;37:614-627
- Nijs J. et al. Low Back Pain: Guidelines for the Clinical Classification of Predominant Neuropathic, Nociceptive, or Central Sensitization Pain. Pain Physician: May/June 2015; 18:E333-E46
- Smart KM, Blake C, Staines A, Doody C. Clinical indicators of “nociceptive”,‘peripheral neuropathic’ and ‘central’ mechanisms of musculoskeletal pain. A Delphi survey of expert clinicians. Manual Therapy 2010; 15:80-87.
- Schaffer A. Classification of low back-related leg paindA proposed patho-mechanism-based approach Manual Therapy 14 (2009) 222e230
- Hallman DM, Ekman AH, Lyskov E. Changes in physical activity and heart
- rate variability in chronic neck-shoulder pain: monitoring during work and leisure time. Int Arch Occup Environ Health 2014;87(7):735e44.
- Kalezic N, et al. Physiological reactivity to functional tests in patients with chronic low back pain. J Musculoskelet Pain 2007;15(1):29e40
- Saracutu M et al 2017 The effects of osteopathic treatment on psychosocial factors in people with persistent pain: A systematic review. IJOM.




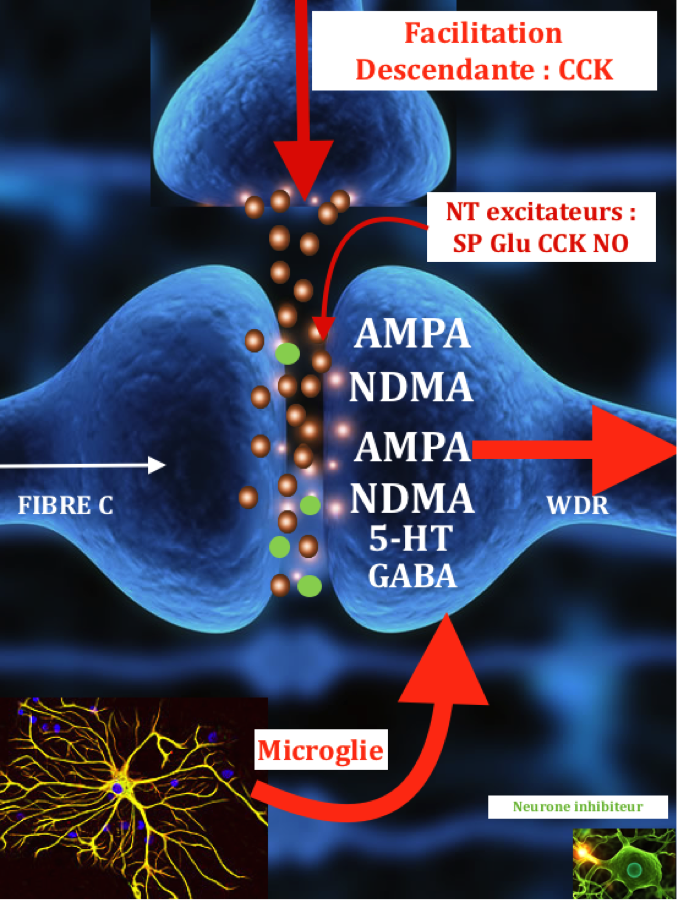
 La moëlle épinière fait partie intégrante du système nerveux central. Elle peut être considérée de façon simple comme la « queue du cerveau » qui descend dans le corps.
La moëlle épinière fait partie intégrante du système nerveux central. Elle peut être considérée de façon simple comme la « queue du cerveau » qui descend dans le corps.







 Ces fibres sont peu ou pas myélinisées et de petit calibre. La vitesse de transmission est beaucoup plus lente (0,5 à 40 m/s) que celle des fibres Aα (80-120m/s) qui véhiculent la proprioception ou les Aβ (40-90m/s) qui véhiculent le tact fin :
Ces fibres sont peu ou pas myélinisées et de petit calibre. La vitesse de transmission est beaucoup plus lente (0,5 à 40 m/s) que celle des fibres Aα (80-120m/s) qui véhiculent la proprioception ou les Aβ (40-90m/s) qui véhiculent le tact fin :








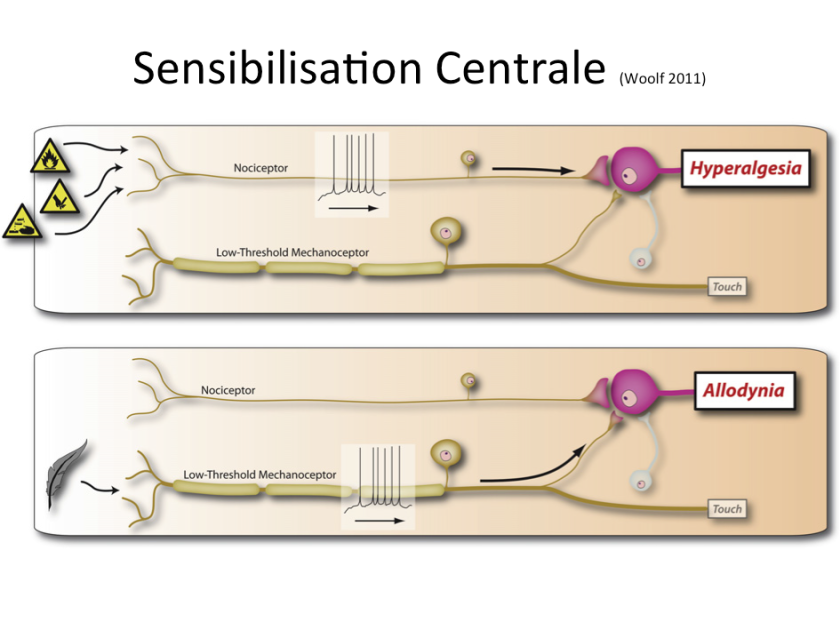 Si la majeure partie de la littérature se concentre sur les changements physiologiques dans la moelle épinière, il a également été démontré des changements de traitement sensoriel supra-spinale avec des augmentations de l’activité cérébrale dans le cortex cingulaire antérieur, l’insula et le cortex préfrontal.
Si la majeure partie de la littérature se concentre sur les changements physiologiques dans la moelle épinière, il a également été démontré des changements de traitement sensoriel supra-spinale avec des augmentations de l’activité cérébrale dans le cortex cingulaire antérieur, l’insula et le cortex préfrontal.








 Cette affirmation semble si simple, mais est trop souvent oubliée en pratique au cabinet quand nous gérons la douleur d’un patient.
Cette affirmation semble si simple, mais est trop souvent oubliée en pratique au cabinet quand nous gérons la douleur d’un patient.


